糖尿病治療で頻繁に出てくるHbA1cが何を表しているのか分かる人は、どれだけいるでしょうか。
糖尿病をより良い経過に導くにはHbA1cの意味を正しく理解し、自分がいまどのような治療ステージに立っているかの把握が重要です。
糖尿病の悪化を防いで生活水準を維持するには、HbA1cが示す意味や数値が表すものを正しく理解したうえで、食生活や通院方法などの工夫が必要です。
本記事では糖尿病の治療において大切なキーワードとなるHbA1cが示す意味、数値を長期的に安定させるための方法について解説していきます。
- 糖尿病とHbA1cの関係
- 医師が判断するHbA1cの目標値
- HbA1cを安定させる生活習慣
- 合併症を予防するHbA1cの値と数値を低く保つ方法
- 自己管理を継続するコツとは
糖尿病治療ではなぜHbA1cを重視するのか、なぜ医師がその数値を目標としたのか理解すると、病気としっかり向き合えるようになるでしょう。
糖尿病の治療効果を高めるにはHbA1cの理解が必須

HbA1cは、糖尿病患者にとって自分の病状や治療経過などを把握するのに重要な検査項目です。
糖尿病を治療するうえでHbA1cが何を意味しているのか理解していない場合、長期的に良好な血糖値を保つのに苦労するケースもあります。
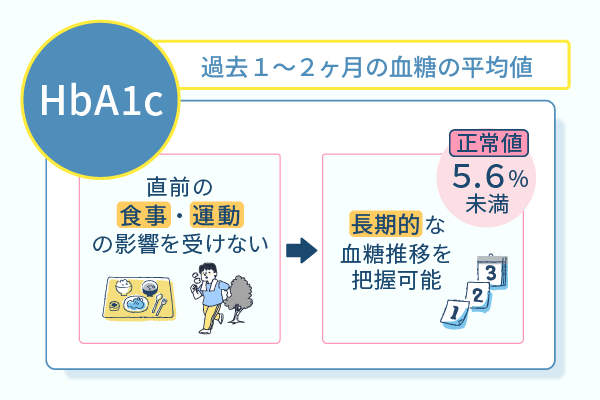
HbA1cは、食事や飲み物で取り込まれた糖が、血液中で酸素を運ぶヘモグロビンに結合した割合を表します。
ヘモグロビンの寿命は約120日間とされているため、HbA1cには過去1〜2ヶ月の血糖の平均値が反映されます。
このHbA1cは糖尿病の診断や治療上の長期的な経過を観察する指標として用いられており、国際的な基準で5.6%未満が正常です。
対して食後血糖値は、食事や飲み物の摂取によって体内に取り込まれた糖の値を示します。
食後血糖値とHbA1cは、血糖値が体内に取り込まれてから測定されるまでの期間だけでなく、食事内容や運動による影響の有無が異なります。
食事から1〜2時間経過したあとに測定する食後血糖値は、測定前の食事内容などの影響を受けるため、治療効果や経過を判断するには不十分です。
しかし測定前の食事内容に影響されないHbA1cも一緒に測定すると、過去1〜2ヶ月と長期的な血糖値の推移を把握できます。
そのため糖尿病治療ではHbA1cに重点を置き、他の検査結果や年齢、病歴などを考慮して一人ひとりの患者に見合った治療計画が設定されます。
そして定期的に血液検査や尿検査などで全身状態を観察しながら、治療法が適切であるか経過をモニタリングするのが大切です。
HbA1cの目標値はガイドラインを目安に個別に設定されている

HbA1cは患者の状態と糖尿病治療の指標となるガイドラインに基づいて、医師がその患者に適した目標値を設定します。
HbA1cには治療を開始すべき数値の他に患者の年齢や検査値、服用している治療薬などの状況で目標値が段階分けされています。

はじめにHbA1cによって分けられる糖尿病の分類は、主に2種類です。
- HbA1cが6.0〜6.4%:糖尿病境界型
- HbA1cが6.5%以上:糖尿病型
上記に示したものはどちらも治療が必要となるHbA1cの値ですが、実際の測定値や腎機能障害の有無などの状況でHbA1cの目標値が異なります。
一般成人に用いられるHbA1cの目標値
妊婦を除いた65歳未満の一般成人で、糖尿病治療をする際に目標とするHbA1cの値は以下の通りです。
- 血糖値の正常化を目指す場合:6.0%未満
- 合併症予防を目指す場合:7.0%未満
- 治療強化が困難な場合:8.0%未満
実際の治療では上記に示した数値を基準に、患者個人の既往歴や腎機能障害の有無などを参考に細かく数値を設定します。
65歳以上の高齢者に設定されるHbA1cの目標値
一方で高齢の患者に対する治療の目標値は、以下のように数値がやや高めに、または基準となる数値が細かく設定されているのが特徴です。
1.認知機能に問題なく、日常生活も自立している
| 重症低血糖のリスクがある薬を服用していない高齢者 | 重症低血糖のリスクのある薬を服用している高齢者 |
|---|---|
| 65歳以上75歳未満 HbA1c:7.0%未満 | 65歳以上75歳未満 HbA1c: 6.5〜7.0%未満 下限値: 6.5% |
| 75歳以上 HbA1c:7.0%未満 | 75歳以上 HbA1c:7.0〜8.0%未満 下限値:7.0% |
2.軽度の認知症(認知機能障害)または日常生活において部分的な介助が必要
| 重症低血糖のリスクがある薬を服用していない高齢者 | 重症低血糖のリスクのある薬を服用している高齢者 |
|---|---|
| HbA1c:7.0%未満 | HbA1c :7.0〜8.0%未満 下限値: 7.0% |
3.中程度以上の認知症または日常生活において介助が必要で多くの併存疾患がある
| 重症低血糖のリスクがある薬を服用していない高齢者 | 重症低血糖のリスクのある薬を服用している高齢者 |
|---|---|
| HbA1c:8.0%未満 | HbA1c:7.5〜8.5%未満 下限値:7.5% |
上記のように高齢者の糖尿病治療の目標値は、年齢や認知機能などの状態で数値が細分化されています。
これは加齢に伴う身体の変化や、持病とその治療の状況が薬の効果を不安定化させ、合併症や薬の副作用の発生リスクを高めるためです。
さらに高齢者に多い認知機能や日常生活自立度の低下は、糖尿病治療で欠かせない自己管理能力に影響を与えます。
認知機能が低下した高齢者は、低血糖や高血糖といった重大な症状を自覚できず、身体に異変を感じても相手にうまく伝えられません。
さらに心臓病などの慢性疾患は糖尿病やその治療と相互に影響し合うため、こまめな経過観察による慎重な血糖コントロールが重要です。
特に認知機能が低下した高齢者が低血糖に陥ると、身体の異変を身近な人に伝えられず、発見した頃には昏睡状態に陥ってしまっていた事例もあります。
加齢による身体の変化が顕著に現れる65歳以上の高齢者では、上記に示した目標値を参考に、より個別性を反映した目標値を設定しています。
若い人の場合も高齢者と同じくその人に適した値が設定されているため、治療の際は目標値の意味を解釈し、目標達成に向けて生活を改善させていくのが大切です。
医師が設定する目標値にはしっかりとした意味がある

糖尿病治療は患者の長期的な血糖コントロールを示すHbA1cの結果次第で、その都度治療目標が変わります。
しかし急いで良い状態になるよう徹底して血糖値を下げる治療は、かえって血糖コントロールの悪化を招きます。
そのため糖尿病治療は短期的な目標を立て、必要に応じて治療経過を見直しながらゆっくりと最終目標を達成できるよう治療します。
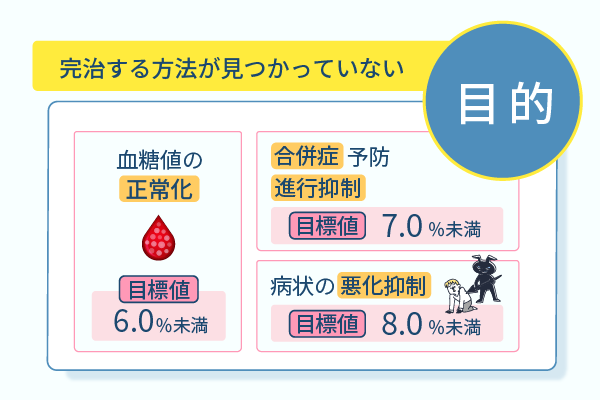
糖尿病治療の目的は、年齢に関係なく主に3種類です。
- 血糖値の正常化を目指す
- 合併症予防や進行抑制を目指す
- 病状の悪化を抑える
この目標を達成する目安となるのがHbA1cの目標値であり、65歳未満に向けた糖尿病治療では下記のように各目標に応じたHbA1cが設定されています。
- 血糖値の正常化を目指す場合:HbA1c目標値は6.0%未満
- 合併症予防や進行抑制を目指す場合:HbA1c目標値は7.0%未満
- 病状の悪化を抑える場合:HbA1c目標値は8.0%未満
上記に示したいずれかの数値を治療目標に設定し、目標値を維持できている場合はさらに1段階高い目標が設定される仕組みです。
治療の最終目標は血糖値の正常化ですが、短期目標を定める際はそのときに測定したHbA1cの値に近い数値を血糖の管理目標とします。
つまり例を挙げると、HbA1cが7.8%の人は7.0%まで下げるのを目標とし、合併症の予防や進行予防を治療目標に定めるということです。
HbA1cが9.0%を上回る人が、急に血糖値の正常化を目指す治療をすると低血糖のリスクが上がります。
さらに合併症の発症や進行リスクが上がるとされるHbA1cは8.0%とされ、その数値を上回っている場合は血糖コントロールを強化する必要があります。
しかし糖質を制限すると頻繁に低血糖に陥ってしまうなど、その人の病状次第で治療の強化が難しくなるケースも少なくありません。
HbA1cの目標値の上限が8.0%と定められている理由は、その数値を上回ると腎症や神経症、網膜症の進行リスクが高まるためです。
さらにHbA1cの値が9.0〜10.0%以上にまで上昇した場合、感染症に罹患した際の重症リスクが上がったり、慢性的な高血糖による倦怠感などの症状を感じたりします。
そうなると全身機能の低下や他の疾患を併発する恐れもあるため、入院治療が必要です。
こうした理由から成人、高齢者ともHbA1cの目標値の上限は8.0%と定められています。
ただし以下の状態に当てはまると判断された高齢者は、血糖コントロールの目標となるHbA1cの値が7.5〜8.5%に設定されます。
- 中程度以上の認知機能低下あるいは認知症
- 基本的な日常生活動作の低下
- 大幅な身体機能の低下あるいは複数の併存疾患を抱える
- 重症低血糖のリスクがある薬剤を服用中
上記に当てはまる場合はHbA1cの管理目標は8.5%を基準に設定されるケースもありますが、目標値がその値より高い場合でも悪く考える必要はありません。
認知および身体機能が低下している高齢者が糖尿病とうまく付き合っていくには、その人の生活スタイルや体調を重視し、目標設定をするのが大切です。
このように医師は患者のライフスタイルや年齢、糖尿病と併せ持っている疾患を総合的に考えてその人に適切な目標値を調整しています。
食事運動内服はHbA1cの数値を安定化させる重要な要素

血糖コントロールの目標値と短期的なゴールを把握したあとは、HbA1cの値を長期的に安定させる方法を考えます。
糖尿病治療においてHbA1cの目標値が長期的に保たれている状態は、良好な血糖コントロールを維持できていると解釈できます。
しかし単に食事のカロリーを減らしたり、好きな時間に運動したりするのは、効果的な方法ではありません。
血糖値をコントロールするための正しい食事や運動の方法、血糖値の関係性を理解しておくと、より良い方法で良好な血糖値が維持できるでしょう。
食事療法は必要なエネルギー量と栄養バランスを意識する

糖尿病の食事療法では自分にとって適正なエネルギー量を意識して、バランスの良い食事を心がけるのが大切です。
糖尿病を発症する背景はさまざまですが、必要以上のカロリーや炭水化物、脂質の摂取で慢性的な高血糖から糖尿病に発展するケースもあります。
糖尿病の食事療法は、適正な血糖値の維持や合併症の予防、血糖コントロール強化といった全ての治療目標の人に必要な治療法です。
具体的にどのような方法で進めていけば良いのかを理解し、自分が主体となって食事療法を進めていきましょう。
医師や栄養士に相談して必要摂取カロリーを把握する
多くの医療機関で糖尿病の食事指導があり、医師や栄養士が指定した摂取カロリーの範囲内で食事をするよう指導しています。
日常生活に必要なエネルギー量が指定されるのは、患者それぞれの年齢や日常的な活動量によって異なるのが理由です。
人間は必要エネルギーが消費エネルギーを超えた場合、摂取したエネルギーが脂肪となって体内に蓄積され、やがて内蔵脂肪などに変化します。
内蔵脂肪が蓄積されて起こるのが、脂肪組織の活発化によるインスリン効果の低下やそれに伴う血糖コントロールの悪化です。
さらに内蔵脂肪の蓄積は、中性脂肪やLDLコレステロールが異常に高くなるメタボリックシンドロームや脂質異常症を招きます。
これらの生活習慣病は、高血圧だけでなく、がんや新血管疾患といった命に関わる病気の原因です。
しかし必要以上のカロリー摂取が良くないとはいえ、必要摂取カロリーを大幅に下回るエネルギー量に抑制するのも良くありません。
身体が飢餓不足に陥るほか、限られたエネルギーで生命活動を維持しようと基礎代謝量が低下するためです。
基礎代謝量の低下は全身の筋肉量を減少させ、体内における糖質消費量を大幅に減らします。
糖や炭水化物の摂取で体内に糖が取り込まれた結果、筋肉が栄養素として使用する糖質も減少するため、多くの糖が血液に吸収されます。
当然、食後の血糖値は上昇してその都度血糖値を下げるためにインスリンが放出されますが、その状態が長期に及ぶと血糖コントロールは悪化するでしょう。
自分で計算する方法もありますが、全体的な身体の状況を把握している医師や栄養士が算出したものは確実な食事療法の効果が期待できます。
アプリなどを使用して自分の必要エネルギー量を算出している人は、自分が算出したものが間違えていないか、念のためかかりつけ医や栄養士に確認してください。
必要な栄養素の摂取量を理解して食べ方を工夫する

身体に必要な栄養素は主に炭水化物とタンパク質、脂質の3つです。
上記の他にもタンパク質や野菜に含まれるビタミン類、海藻や飲料水を介して含まれるミネラル分の摂取も欠かせません。
このように身体にとって必要なエネルギーを満遍なく摂取するには、どの栄養素をどの程度摂るのか理解しておく必要があります。
上記に示した3つの栄養素を効果的に身体に取り込む比率は、以下の通りです。
- 炭水化物:摂取エネルギー量の40〜60%
- タンパク質:摂取エネルギー量の20~30%
- 脂質:摂取エネルギー量の20~30%
しかし上記に示したものはあくまでも全体的な目安で、高齢者や身体を動かす習慣がある人はそれ以上の摂取量が必要なケースもあります。
なかでも脂質の摂取は必要量を上回ると、インスリンの効きが悪くなったり肥満のもとになったりするため必要摂取量を守って摂るのが大切です。
特に炭水化物には糖質と食物繊維の2種類があり、さらにそこから単糖類や二糖類、多糖類に分類されます。
食物繊維は主に野菜や玄米などに含まれる栄養素で、体内で糖質の吸収速度を遅くするのが特徴です。
そしてタンパク質を主体の肉類や魚類には糖質はほとんど含まれていないため、ご飯やパンより先に摂取すると糖質を吸収する前に満腹感が得られます。
つまり食事の際は栄養バランスを考慮した献立を用意し、主菜や副菜を食べてから最後に炭水化物を摂取するのが良いということです。
このように食事療法は自分に見合ったエネルギー量や栄養バランスの把握、食事の工夫が欠かせません。
自己流の食事療法を行うのもひとつの方法ではありますが、医師や栄養士、糖尿病療養指導士といった専門家の指導のもとで行うのがより効果的です。
多くの医療機関や生命保険会社では、医師や看護師、栄養士など専門家による栄養指導を実施しています。
これから食事療法に取り組もうとしている人や、自己流の食事療法でHbA1cが下がらずに悩んでいる人は、医療機関で実施している栄養指導を活用してみてください。
運動療法は医師や理学療法士などの指導を受けて実施する

糖尿病の運動療法は、エネルギーを消費するよりも自分の身体に負荷をかけずに安全な運動を行うのが重要です。
運動療法には食事で得たエネルギーを効率的に消費するだけでなく、筋肉量を増やして血糖値を間接的に下げたり足腰を丈夫に保ったりする効果があります。
ただし効果的な運動療法を継続するには、自分の身体を専門的に理解している医師や理学療法士、看護師などの専門家の指導が欠かせません。
特に長年運動習慣がなかった人や糖尿病になって初めて運動療法を開始する人は、なおさら自分に見合った運動療法の指導を受けてから始めましょう。
運動療法を始める前に自分の身体の状態を確認する
糖尿病とうまく付き合いながら運動療法を継続するには、運動療法が身体にもたらすリスクを把握しておかなければなりません。
糖尿病患者の多くは、脂質異常症や高血圧をはじめとする他の生活習慣病を併せ持っており、動脈硬化が進行しています。
動脈硬化とは、心臓に血液を送る血管の壁が硬くなって弾力性が失われつつある状態のことです。
動脈硬化が進行している場合、無理に運動で身体に負荷をかけると心血管疾患や脳血管疾患を起こすリスクが増加します。
しかし高血圧や動脈硬化、脂質異常があるからといって運動療法を行わないと血糖コントロールに限界が出てくるのも事実です。
さらにさまざまな疾患を防ぐ観点から、安静を維持するよりも高血圧や脂質異常を治療して可能な範囲で運動する方が利点があるでしょう。
特に中高年の人は加齢により、血管壁が硬くなったり血管そのものが脆くなったりするため、場合によっては血管に関連した検査が必要です。
検査の結果によっては運動療法を始める前に、心血管疾患や脳血管疾患を予防する目的で血圧やコレステロール値を下げる治療を行います。
医師の判断で自分の健康状態に応じた範囲の運動量が明確になるため、無理のない範囲で運動を始めてみてください。
中高年になると心臓や肝臓、腎臓といった身体のいたる所に疾患を抱えていたり整形外科に通院していたりするケースが多いです。
多くの診療科で通院治療をしている人は、糖尿病以外にも他の疾患や足腰の状態などの診断と併せ、総合的な判断を受けてから運動を始めましょう。

HbA1cを運動面から対策されたい方は、こちらの記事もぜひ参考にしてください。
⇒HbA1cを下げるには食後の運動
体調不良時の対処法などについて指導を受けておく
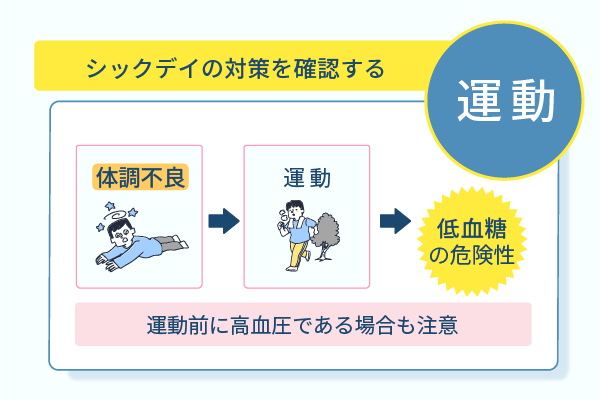

糖尿病治療を行ううえで欠かせないのが、体調不良時や怪我をしたときに自分や家族が行う対処法の確認です。
シックデイのときに無理な運動で身体に負荷をかけると、低血糖を誘発するため糖の消費を促す運動は危険です。
さらに運動前に気をつけて観察しておきたい体調の変化は、風邪だけではありません。
高血圧で治療をしている人は運動前に必ず血圧を測定し、血圧が急激に上昇していないか確認しておく必要があります。
普段の血圧に比べて運動前の血圧が大幅に上昇している場合、運動で血管に過剰な負荷がかかり、血管に関連した疾患の発症リスクが高まるためです。
高血圧治療をしている人が運動療法を始める場合は、起床後と就寝前だけでなく、運動前にも血圧を測って手帳に記録するところから始めてください。
もし運動前に測定した血圧がいつもの測定値を上回るときは、その日の運動は見合わせるのが正解です。
さらに運動療法を始める人は、毎日の血糖値がどう変化しているかを把握する必要があります。
毎日運動する時間を決めるのも良いですが、その際には必ず運動前に食事を摂取しなければなりません。
糖尿病の状態で血糖が最低値になる食事前のタイミングに運動すると、体内の糖が枯渇して低血糖症状を起こします。
なかには低血糖の初期症状に気づかないまま時間が経過し、命に関わる重症低血糖に陥る人もいます。
一人で運動を始めるのが不安な場合は、人の往来が活発な公園、インストラクターが常時ついている地域の体育館で運動を始めるのが良いでしょう。
内服は用法と用量を守って服用する


糖尿病治療にはさまざまな内服薬や注射薬がありますが、これらの薬には患者一人ひとりに対する治療方針が反映されています。
糖尿病治療に用いる内服薬は何種類も存在し、それぞれの薬で作用機序や作用時間などが異なります。
処方薬は医師が患者一人ひとりの生活習慣や年齢、体重や糖尿病以外に併せ持っている病気を総合的に捉えて処方したものです。
医師が糖尿病治療で薬を決定するには、以下の情報を手がかりに患者ごとに合った治療薬を選びます。
- 血糖コントロールの状態
- 年齢や認知機能の程度
- 家族の協力体制
- 日頃の生活習慣
- 薬へのアレルギー
- 過去の薬の服薬状況
- 現在使用している薬やサプリメントの有無
- その薬を服用して生活スタイルに影響がないかどうか
上記の情報をもとに薬が身体に作用するメカニズムを考え、どのタイプが患者に合っているかを考慮します。
糖尿病治療薬には食後だけでなく、食直前に服用するもの、週1回のみ服用するものなど複数の種類があるため用法をよく見て服用するのが大切です。
血糖値を下げる効果は薬によって異なり、主な作用機序には以下のものがあります。
- 体内でインスリン分泌を促す働きかけをする薬
- インスリンそのものが身体に及ぼす効果を高める薬
- 尿とともに余分な糖を排泄させる薬
- 体内における糖の吸収を遅らせる薬
糖尿病治療薬は、それぞれの薬が身体に作用する時間を考慮して薬ごとに服薬時間が決められています。
さらに体重や経過の状態に応じて服用量が変更になったり、処方薬が変更になったりしてややこしいと感じる人もいるのではないでしょうか。
しかし糖尿病治療薬は単に飲むのではなく、飲み間違いや低血糖、その他の副作用について理解して服用する必要があります。
若い人でも服用する薬の種類が多かったり、量そのものが多かったりすると、飲み忘れや飲み間違いのリスクが高いです。
一包化とは、服用するタイミングが同じ薬をひとつにまとめ、確実に服薬できるようにする方法です。
他にも服薬カレンダーを購入したり、職場や外出先に持っていく薬ケースとして服薬のタイミングが記載されたピルケースも販売されています。
手頃な価格で購入できるものもあるため、自分の服薬する薬の種類や生活スタイルに合わせて確実に服薬できる方法を探してみてください。
HbA1cの目標達成に向けて定期検査や受診の経過を医師と共有する


糖尿病をはじめとする慢性疾患は、急激に発症して数ヶ月の治療を経て完結する急性の疾患と異なり、長期間の経過が重要です。
数ヶ月に1度あるいは1ヶ月に1度の頻度で通院し、採血や尿検査をしている人にとっては面倒に感じるときもあるのではないでしょうか。

糖尿病治療では、HbA1cの目標値を達成するのに定期的な検査や身体の状態を観察する必要があるか理解しておくのも大切です。
HbA1cの目標値を達成するにあたって定期検査や受診の必要性を理解すると、これまで以上に積極的に治療に取り組めるでしょう。
糖尿病は定期的に血糖コントロールを観察して治療するのが大切


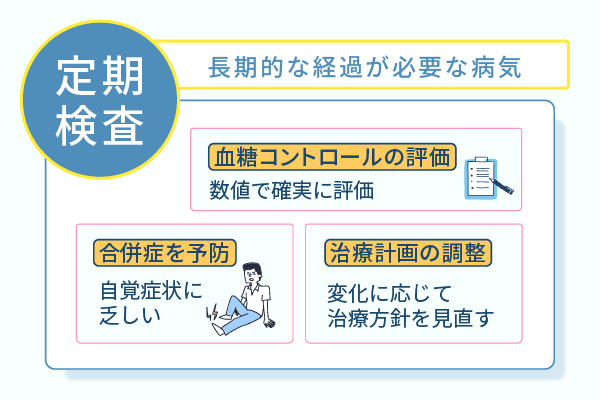
糖尿病治療において定期検査が必要な理由は、主に3つあります。
- 血糖コントロールの評価
- 合併症を予防
- 治療計画の調整
この3つの理由について下記で詳しく知っておくと、治療効果を高めながらこれまでと変わらない生活の質を保てるでしょう。
定期的に血糖コントロールの評価を行う
定期的な血糖コントロールの評価は、薬物療法の効果を把握できるだけでなく、食事療法や運動療法の効果も推測できる利点があります。
さらに定期的な採血や尿検査の実施は、服用している薬の副作用などを含めた全身状態を総合評価するのが可能です。
糖尿病治療では良好な血糖値の維持が最も重要ですが、定期検査をせず、患者の訴えだけで治療を継続するのはリスクを伴います。
そのため定期的な採血を実施し、血糖コントロールが悪化していないかを確実に評価できる採血でモニタリングする必要があります。
結果次第で血糖コントロールが悪化している場合は、薬の処方を見直したり、運動療法や食事療法が適切かどうかを見直したりします。
そして血糖コントロールが改善している傾向にある場合は、必要に応じて薬の減量も可能です。
このように医師は患者が日常的に血糖を適正な値にコントロールできているか定期的に観察し、状況に応じて必要な介入をしていきます。
早期対処で合併症を予防する
糖尿病で最も恐ろしいのは、合併症の発症やその進行に伴って全身状態や生活の質が悪化する状況です。
糖尿病性腎症や神経障害、網膜症の三大合併症は、初期症状が無いに等しいため定期的な検査は欠かせません。
糖尿病腎症は高血糖が長期間持続した結果、血液を濾過する働きの糸球体が損傷を受け、腎臓の機能が低下していく状態です。
そして神経障害や網膜症も高血糖の持続によって動脈硬化が進行して、神経や毛細血管に酸素を運搬する作用を阻害して起こります。
前述したように高血糖は自覚症状に乏しいという特徴があり、血液検査や尿検査で血糖の数値を観察し続ける必要があります。
糖尿病に関連した検査は血糖値のモニタリングだけでなく、腎機能を反映するクレアチニン値や尿蛋白などの関連項目も一緒に測定できるのが利点です。
腎機能障害は症状が現れる前に血液検査や尿検査の数値に異常が現れるため、定期検査の有無がそのまま予後に反映されます。
つまり定期検査で合併症への早期対処を行っておくと、生活の質や命に関わる失明や壊疽、腎不全が予防できるということです。
HbA1cの管理目標の達成に向けて治療計画を調整する
HbA1cの値をより良い状態に保ちながら目標値を達成するには、身体への負担が少ない状態を保ちながら無理なく達成できる治療計画が重要です。
糖尿病の治療計画は一人ひとりの患者の身体所見によって、内服療法の検討などの基本的な対応策を決めていきます。
そのあと患者の生活状況や検査データを考慮して、処方する薬や通院の頻度、栄養指導の有無といった具体的な内容が決定されます。
そして治療方針に沿って内服薬やインスリン製剤を処方しますが、その際は処方薬に対する患者の身体の反応を確認しなければなりません。
処方薬に対する反応は一人ひとりの患者で異なり、患者の身体と薬の相性は実際に服用してからはじめてわかります。
稀な例ですが人によってはアレルギー症状や珍しい副反応など、予期せぬ身体的な反応を示すケースもあります。
治療を開始するにあたって医療機関を受診する際、お薬手帳の提示を求めているのもこういった理由があるためです。
特に糖尿病をはじめさまざまな慢性疾患の治療では、治療が長期に及ぶと他の疾患を発症したり加齢により薬への反応も変化します。
糖尿病治療では血糖コントロールの変化に応じてその都度必要な治療を見直し、リスク管理を行うのが大切です。
検査結果や治療方針は医師に任せきりにせず共有するのが大切


糖尿病は処方された薬をただ服用して指導された通りの生活をするのではなく、自発的に検査結果や治療方針に関心をもつのが大切です。
実施している治療の狙いがわからないまま何となくの生活を送っていると、体調に応じて臨機応変に生活を変えるのが難しくなります。
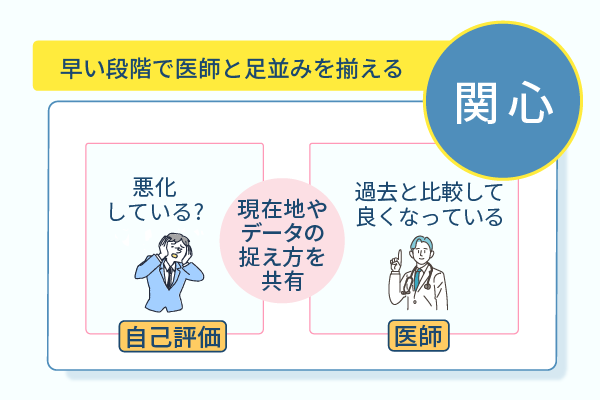

誤った食事の摂り方によって血糖値が高くなった場合でも、理由がわからないため自分ではどう行動したら良いか分からなくなるケースも多いです。
検査結果を見て数字の上がり下がりだけを気にしてしまうと、治療本来の目的も見失ってしまいます。
そうならないよう検査結果の良し悪しだけを聞くのではなく、検査結果を医師がどう捉えているのかも聞いてみると良いでしょう。
糖尿病の検査結果はその日のものだけの評価に限らず、過去と比較して血糖コントロールがどう変化しているか評価します。
こうした認識の違いは、治療への取り組み方や医師との信頼関係に関わってくるため、早い段階で病気に対する捉え方などの足並みを揃えるのが大切です。
検査結果は医師による状況の把握に加えて、目標値に対しての自分の位置を捉えるデータでもあります。
検査をした結果、自分は現在どの位置にいるのか、そして目標を達成するための改善点などがないかを医師に確認してみましょう。
病気に対しての疑問や不安が解消されると、治療を継続するにあたっての思考も前向きになります。
定期受診で医師と自分の身体に対して話す機会を活用して、病気に対して正しい知識を持って前向きに治療に取り組んでみてください。
HbA1cを保つ意識が合併症予防を含む長期的な経過を左右する


HbA1cの目標値を達成したあとは、その目標値を維持したりそれよりも改善できるよう自分なりに目標を立てたりする心がけが大切です。
目標値を達成できたとはいえ、糖尿病が治ったわけではなくあくまでも薬や食事療法、運動療法でコントロールされていると理解する必要があります。
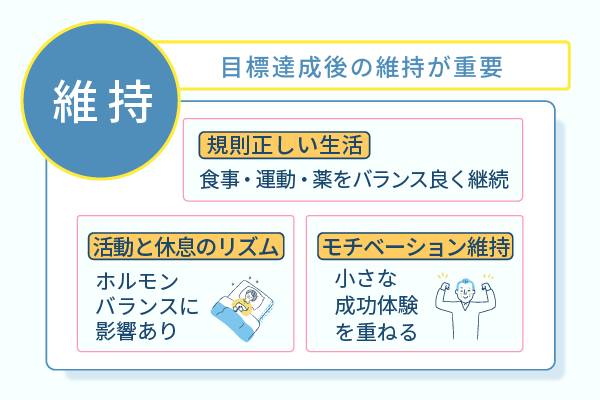

目標の達成に満足して元通りの生活習慣にしたり、食べたいものを食べてしまったりするとすぐに血糖コントロールは悪化します。
HbA1cの良い値を保ちながら合併症や糖尿病に関連した動脈硬化などの進行を防ぐには、長期的にHbA1cを保つ心がけが重要です。
長期的な目標値を保つには規則正しい生活を習慣化する
HbA1cを達成するにあたって食事や運動を行い、毎日欠かさずに服薬するよう習慣化するのが大切です。
糖尿病合併症には腎症と網膜症、神経障害がありますがこれらの合併症はHbA1cが8.0%を超えると発症リスクが急増します。
そういった状況を防ぐには、これまで努力して整えてきた生活リズムが自然に送れるよう、日頃から意識づけを行うのがポイントです。
HbA1cの目標達成と継続を目指して生活の土台を作る


生活リズムを整える基盤づくりとして、はじめに活動と休息のバランスを整えます。
起きる時間や寝る時間を平日、休日と分けずに毎日同じ時間と定めると、徐々に体内時計が整っていきます。
体内時計を整える必要性があるのは、それが崩れ始めると血糖値のバランスを整えるホルモンバランスも崩れてうまく血糖を処理できなくなるためです。
体内時計に関係するメラトニンは、生活習慣の乱れがきっかけで血中のインスリン分泌に悪影響を及ぼします。
仕事などの理由でなく、単に夜ふかしが習慣になっている人は、早寝早起きする生活に変えて日中に野外で活動する時間を増やしてみてください。
起きる時間や寝る時間が固定化してくると、自然と食事の時間も固定されていくため簡単に食事と運動のバランスが整えられます。
仕事柄起きる時間や寝る時間が不規則になる人の場合は、可能な範囲で生活リズムを整えるところから始めるのが大切です。
こうして生活リズムを整えると同時に、指導された食事療法を継続できるよう心がけていくと、理想的な生活に着々と近づけるようになるでしょう。
HbA1cの目標に向けた心の在り方が継続的な自己管理を支える
HbA1cの目標を達成するためには、自分自身のモチベーション維持も必要不可欠です。
モチベーションを維持する方法は人によってさまざまですが、方法が分からない人は成功体験を用いると良いでしょう。
起きる時間を目標としたり、前日よりも野菜を多く食べられたという小さな成功体験を重ねたりするのも、モチベーションを維持するのに有効です。
こうした成功体験は、成果の大きさに関係なく脳内でドーパミンの分泌が活発化して達成感や幸福感を感じる作用があり、モチベーション維持に働きかけます。
入浴中の数分でもその日を振り返って成功体験を言葉に出したり、寝る前に達成できた事柄などを書き綴ったりするのも良いです。
モチベーションが維持できるよう自分なりの方法を見つけて、継続を意識した生活を心がけてみてください。



HbA1cを食事面から対策されたい方は、こちらの記事もぜひ参考にしてください。
⇒ポリフェノールが持つ健康効果に注目
糖尿病治療では個別性を重視したHbA1cの目標値が設定される
生活習慣病である糖尿病は個人の生活スタイルや食生活が、病気や治療に反映されます。
そのためHbA1cの目標値は、個人の生活スタイルや年齢といった背景を考慮して治療を進めなければなりません。
単に早く正常の値に戻したいなどの思いや目的だけで目標値を定めても、達成できなかったりかえって血糖コントロールを悪化させたりします。
そのため糖尿病治療では生活の質を長期間保つ目的で、糖尿病を熟知した医師が患者の個別性を重視してHbA1cの目標値を定めます。










