
インスリンは、血糖値を下げる唯一のホルモンで、すい臓という臓器で作られます。
「インスリンが血糖値を下げる」仕組みは以下の通りです。
①食事によって摂取した炭水化物(糖質)は消化作用によってブドウ糖となり、小腸で吸収されます。
②吸収されたブドウ糖は血液中に移動しますが、この血液中のブドウ糖を「血糖」と言います。
③血液中のブドウ糖(血糖)はインスリンの働きによって今度は筋肉や肝臓などの組織に移動しますが、これが「血糖値が下がる」ということです。
④組織に取り込まれたブドウ糖はエネルギーとして利用され、グリコーゲンというものに形を変え、必要な時にすぐ利用できるように蓄えられます。
「インスリン治療」と聞くと、中には「糖尿病が悪化したからだ」「自己管理ができていないからだ」「重症な人が受ける最終手段だ」「1回始めたら止められない」と、ネガティブなイメージを持つ方も少なくないのではないかと思います。症状に応じて、早い段階でインスリン治療を検討することがしばしばあります。なぜなら最初のうちは元気なすい臓も、血糖値を下げるためになんとかたくさんインスリンを作ろう、と頑張らせ続けると次第に疲労が蓄積し、インスリンを作る力が急速に落ちてしまう場合があるからです。早めの段階で適切な量のインスリン治療を行うことによって、すい臓の疲労を回復させることができます。
糖尿病とは、「インスリンの作用が十分でないために血糖が筋肉や肝臓へ移動せず、血糖値が高いままになっている状態」です。
この「インスリンの作用が十分でない」理由として、以下の2つがあります。
①インスリンの量が少ない(インスリン依存状態といいます)
②インスリンは十分な量が分泌しているが効きにくくなっている(インスリン抵抗性といいます)
①の場合にはインスリン治療は必須になります。
②の場合は必ずしもインスリン治療が必要とは限りませんが、先に述べたように、すい臓の疲労を回復させることを目的として一時的にインスリン治療を行う場合もあります。
また妊娠中は胎盤から作られるホルモンがインスリンの効きを悪くする作用があるため、血糖値が高くなりやすい状態になります(妊娠中の検査で糖代謝異常が認められた場合を「妊娠糖尿病」といいます)。ここでは詳細は述べませんが、妊娠中は血糖値の目標が厳しくなります。食事療法だけでは目標の血糖値まで下がらない場合、インスリン治療が必要になります。
インスリン治療が必要となるケース
インスリン製剤は昔と比べ、機器・種類ともに格段に進歩しました。
昔はインスリン注射の針は太く、強い痛みを伴うものでしたが、現在使用されている針は非常に細く、痛みも非常に少ないです(当たりどころによっては多少の痛みを感じることもあります)。
またインスリンの種類が増えたことにより、多様なライフスタイルに応えるインスリン治療ができるようになりました。私たち糖尿病専門医は、患者様お一人おひとりの病態や生活環境などを最大限考慮し最も適していると判断した治療内容をご提案します。
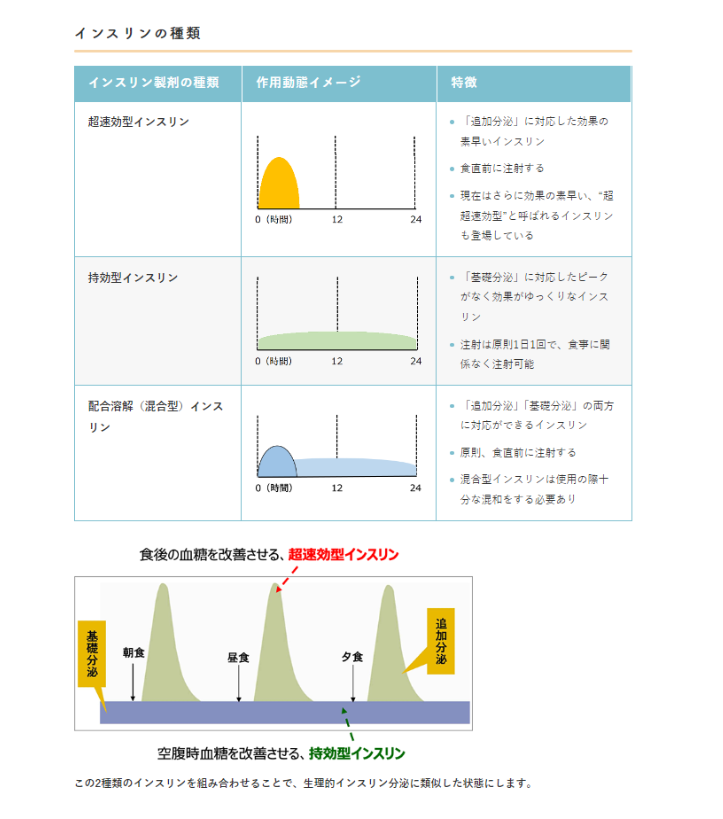
インスリン治療の原則は、健康な人のインスリン分泌のパターンをできる限り忠実にまねることにあります。
健康な人は、24時間常に少量のインスリンが分泌されており(これを「基礎分泌」と呼びます)、一方で食後は血糖値の上昇に合わせてそれに見合った多量のインスリンが一気に分泌されます(これを「追加分泌」と呼びます)。
インスリンは効果の速さおよび持続する時間によって「超速効型」「速効型」「中間型」「持効型」に分けられます。現在は主に、基礎分泌を補うものとして持効型インスリン、追加分泌を補うものとして超速効型インスリンが使用されます。
また超速効型インスリンと持効型(中間型)インスリンが一定の比率で混ざっているインスリンもあり、配合溶解インスリン(混合型インスリン)と呼ばれます。こちらを使用することで注射の回数を減らせるメリットがあります。
例えば血糖値が常に高く、特に食後に高血糖となる傾向が見られるような患者様に対しては、持効型インスリンを基礎分泌に見立てて常に血糖値をおさえた状態にしておき、食後に血糖値が跳ね上がるタイミングで超速効型インスリンを用いることで血糖値の大きな変動が起きないようにする、といったような使い方をします。
もちろん内服と併用することもあり、内服とインスリンをどのように組み合わせるかも患者さんによって多種多様です。当院では糖尿病の専門医が、あなたに合った治療方法を一緒に考えていきます。
また使用するインスリンの種類によって注射するタイミングが異なったり、食事が摂れない時・具合が悪い時の対応が異なりますので、必ず医師に確認をするようにしてください。
超速効型インスリンの作用動態イメージ
特徴
「追加分泌」に対応した効果の素早いインスリン
食直前に注射する
持効型インスリンの作用動態イメージ
「基礎分泌」に対応したピークがほぼなく効果がゆっくりなインスリン
注射は原則1日1回で、食事に関係なく注射可能
配合溶解(混合型)インスリンの作用動態イメージ
「追加分泌」「基礎分泌」の両方に対応ができるインスリンで投与回数を減らせるメリットがあります。
原則、食直前に注射する
混合型インスリンは使用の際十分な混和をする必要があるものもあります。
この2種類のインスリンを組み合わせることで、生理的インスリン分泌に類似した状態にします
A例えば1型糖尿病のように、インスリンの分泌が(ほとんど)ないような場合、原則としてインスリン治療は継続する必要があります。一方でインスリンが効率的に使用できないこと(インスリン抵抗性)により血糖コントロールが悪化してしまった2型糖尿病の場合などは、一時的にインスリンをしっかり使用し、その結果良好な状態に改善されれば飲み薬へ切り替えることが可能です。インスリン療法は、インスリンを分泌するすい臓を一旦休ませてあげる、という意味合いもあります。
A特に気を付けなければならないデメリットとして、低血糖があります。投与量やインスリンの種類を間違えたり、投与した後に食事を取らなかったりすると血糖値が下がりすぎてしまう危険性があり、注意が必要です。医師が適切な量を見定めることも大切ですが、インスリンを打つタイミングや量を必ず守ること、また万が一低血糖が引き起こされた場合に、どういった症状が起こりどのように対処すれば良いのか、をあらかじめ把握しておくことが大切です。インスリンは使い方によっては体重を増加させやすくしてしまいますので、糖尿病治療は食事療法・運動療法が基本であることを忘れないようにしましょう。
Aインスリン治療を開始したとしても、基本的な食事や運動に関する生活習慣改善の取り組みは必要です。食事療法や運動療法をきちんと行うことにより、インスリンが効率良く使用できる体質に戻し(インスリン抵抗性が改善し)、血糖が下がりやすくなりインスリンの減量や中止が可能となることもありますが、そのチャンスを失ってしまうだけではなく、想定した通りの血糖コントロールができなかったり、体重を増加させやすくしてしまいます。大きなストレスがかかるような極端な制限や取り組みは不要ですが、無理なく続けられる内容で継続的に取り組んでいきましょう。
A 病態によっては日中にインスリンを打たなくても、一日1回や朝・晩の2回だけ注射をする、といった方法でコントロールできる場合もあります。糖尿病の病状、生活環境によっても変わってきますので、ぜひお気軽にご相談ください。
A以前までは1~2週間程度、“糖尿病教育入院”を受けてインスリン治療を開始することがほとんどでした。しかし最近はケースによっては、外来通院だけで始められるようになりました。当院でも外来でのインスリン治療開始が可能です(血糖値があまりにも悪い方やご病状によっては入院による治療が望ましい場合もありますので、その点はご承知おきください)。
電話でご予約
LINEでお問い合わせ
WEBでご予約(24時間受付可能)
■ 当院は事前の予約なしで診察を受けることができます。
■ 保険診療のご予約は午前もしくは午後のご予約になります。
お時間を指定することはできません。
(また、ご案内はご来院順となりますので、予めご了承ください。)